
Протоколы диагностики и лечения острых респираторных заболеваний (ОРЗ)
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПРОТОКОЛ
от 25 декабря 2012 года
Протоколы диагностики и лечения острых респираторных заболеваний (ОРЗ)
Оценка тяжести
Основной проблемой, которую решает врач у температурящего ребенка с ОРЗ - вероятность у него бактериальной инфекции, тогда как борьба с лихорадкой, если она и оправдана, - задача второстепенная. У 70-80% детей с ОРЗ симптоматика позволяет у постели больного поставить хотя бы предположительный диагноз. Тем не менее, с учетом сходства клинических проявлений многих вирусных и бактериальных инфекций, у части больных окончательное суждение о необходимости назначения антибиотиков приходится выносить с учетом ряда лабораторных параметров.
Клиническая оценка
Для диагностики бактериальной инфекции, особенно тяжелой, оценка внешнего вида и поведения ребенка значительно важнее, чем показания термометра. Признаки, позволяющие оценить тяжесть интоксикации, обычной при бактериальной инфекции, включают:
- Резкое нарушение общего состояния, снижение активности ребенка.
- Раздражительность (крик при прикосновении).
- Вялость, сонливость (сон более длительный).
- Отсутствие глазного контакта ребенка при осмотре.
- Ребенок отказывается от еды и питья.
- Яркий свет вызывает боль.
При оценке тяжести следует также учитывать:
- Степень тахикардии, приглушения сердечных тонов
- Гипо- или гипервентиляцию.
- Нарушение микроциркуляции, периферический цианоз, замедление наполнения апилляров огтевого ложа.
- Непрекращающуюся рвоту.
- Признаки дегидратации.
Используя эти признаки, удается у 75-80% больных диагностировать тяжелую бактериальную инфекцию (ТБИ) до проведения лабораторных анализов.
В то же время, критерии ("Рочестерские") низкого риска бактериальной инфекции, позволяющие у детей (в т.ч. в возрасте 0-3 месяцев) при температуре >38° воздержаться от назначения антибиотика:
- доношенный ребенок, не получавший антибиотики до настоящего заболевания,
- отсутствие физикальных симптомов бактериальной инфекции (отита, пневмонии, менингита),
- лейкоцитоз 5-15х10 /л, число палочкоядерных лейкоцитов <1,5х10
/л, число палочкоядерных лейкоцитов <1,5х10 /л,
/л,
- менее 10 лейкоцитов в п. зр. в осадке мочи.
Лабораторная оценка
Лейкоцитоз. Интерпретация этого показателя должна быть связана с возрастом ребенка (Табл.1).
Табл.2.1. Нормальное содержание лейкоцитов [44]*
________________
* Лейкоциты: абс. значения х10 , интервал - 95-центильный диапазон, процент - доля от общего числа белых клеток. Нейтрофилы включают палочкоядерные клетки во всех возрастах и малое число мета- и миелоцитов.
, интервал - 95-центильный диапазон, процент - доля от общего числа белых клеток. Нейтрофилы включают палочкоядерные клетки во всех возрастах и малое число мета- и миелоцитов.
|
Возраст |
Лейкоциты |
Нейтрофилы |
Лимфоциты |
Моноциты |
Эозиноф. |
|||||||
|
М Интервал |
М Интервал % |
М Интервал % |
М % |
М % |
||||||||
|
0 |
13,1 |
9,0-30 |
11,0 |
6,0-26 |
61 |
5,5 |
2,0-11,0 |
31 |
1,1 |
6 |
0,4 |
2 |
|
12 ч |
22,8 |
13,0-38 |
15,5 |
6,0-28 |
68 |
5,5 |
2,0-11,0 |
24 |
1,2 |
5 |
0,5 |
2 |
|
24 ч |
18,9 |
9,4-34,0 |
11,5 |
5,0-21 |
61 |
5,8 |
2,0 -11,5 |
31 |
1,1 |
6 |
0,5 |
2 |
|
1 нед |
12,2 |
5,0-21,0 |
5,5 |
1,5-10 |
45 |
5,0 |
2,0-17,0 |
41 |
1,1 |
9 |
0,5 |
4 |
|
2 нед |
11,4 |
5,0-20,0 |
4,5 |
1,0-9,5 |
40 |
5,5 |
2,0-17,0 |
48 |
1,0 |
9 |
0,4 |
3 |
|
1 мес |
10,8 |
5,0-19,5 |
3,8 |
1,0-9 0 |
35 |
6,0 |
2,5-16,5 |
56 |
0,7 |
7 |
0,3 |
3 |
|
6 мес |
11,9 |
6,0-17,5 |
3,8 |
1,0-8,5 |
32 |
7,3 |
4,0-13,5 |
61 |
0,6 |
5 |
0,3 |
3 |
|
1 год |
11,4 |
6,0-17,5 |
3,5 |
1,5-8,5 |
31 |
7,0 |
4,0-10,5 |
61 |
0,6 |
5 |
0,3 |
3 |
|
2 г. |
10,6 |
6,0-17,0 |
3,5 |
1,5-8,5 |
33 |
6,3 |
3,0-9,5 |
59 |
0,5 |
5 |
0,3 |
3 |
|
4 г. |
9,1 |
5,5-15,5 |
3,8 |
1,5-8,5 |
42 |
4,5 |
2,0-8,0 |
50 |
0,5 |
5 |
0,3 |
3 |
|
6 л. |
8,5 |
5,0-14,5 |
4,3 |
1,5-8,0 |
51 |
3,5 |
1,5-7,0 |
42 |
0,4 |
5 |
0,2 |
Э |
|
8 л. |
8,3 |
4,5-13,5 |
4,4 |
1,5-8,0 |
53 |
3,3 |
LS-6,8 |
39 |
0,4 |
4 |
0,2 |
2 |
|
10 л. |
8,1 |
4,5-13,5 |
4,4 |
1,8-8,0 |
54 |
3,1 |
1,5-6,5 |
38 |
0,4 |
4 |
0,2 |
2 |
|
16 л. |
7,8 |
4,5-13,0 |
4,4 |
1,8-8,0 |
57 |
2,8 |
1,2-5,2 |
35 |
0,4 |
5 |
0,2 |
3 |
|
21 г. |
7,4 |
4,5-11,0 |
4,4 |
1,8-7,7 |
59 |
2,5 |
1,0-4,8 |
34 |
0,3 |
4 |
0,2 |
3 |
Мнение о том, что при числе лейкоцитов выше 10х10 /л можно с уверенностью ставить диагноз бактериальной инфекции, ошибочно. При многих вирусных инфекциях (особенно вызванных ДНК-вирусами, например, аденовирусами) число лейкоцитов крови нередко превышает 10х10
/л можно с уверенностью ставить диагноз бактериальной инфекции, ошибочно. При многих вирусных инфекциях (особенно вызванных ДНК-вирусами, например, аденовирусами) число лейкоцитов крови нередко превышает 10х10 /л и даже 15х10
/л и даже 15х10 /л. Поэтому лишь следует считать характерными для бактериальных инфекций цифры выше 15х10
/л. Поэтому лишь следует считать характерными для бактериальных инфекций цифры выше 15х10 /л, а также абсолютное (а не относительное) числе нейтрофилов выше10х10
/л, а также абсолютное (а не относительное) числе нейтрофилов выше10х10 /л и палочкоядерных нейтрофилов выше 1,5х10(9)/л.
/л и палочкоядерных нейтрофилов выше 1,5х10(9)/л.
С-реактивный белок (СРБ). Уровень этого маркера у 1/4 больных с ОРВИ, бронхитом, крупом находится в пределах 15-30 мг/л, так что значимым для диагноза бактериальной инфекции повышением следует считать цифры >30 мг/л.
Прокальцитонин (ПКТ). Инструкции рассматривают как предиктор бактериальной инфекции уровни ПКТ >0,5 нг/мл. Опыт показывает, что эту границу следует повысить до 2 нг/мл, поскольку значения 0,5-2 нг/мл встречаются у 20% детей с ОРВИ.
Указанные уровни нельзя считать абсолютным критерием вирусной или бактериальной инфекции. Они нередко превышаются при вирусной инфекции, и не достигаются при бактериальной. Так при гнойном отите и типичной пневмонии у 40% больных лейкоцитоз не превышает 15х10 /л, а при катаральном отите и атипичной пневмонии - у 90%. При ИМП лейкоцитоза нет у 1/2 больных, нормальные уровни СРБ - у 40%, а ПКТ у 86%.
/л, а при катаральном отите и атипичной пневмонии - у 90%. При ИМП лейкоцитоза нет у 1/2 больных, нормальные уровни СРБ - у 40%, а ПКТ у 86%.
|
Вероятность бактериальной инфекции высока, если: |
||||
|
Лейкоцитоз > 15 тысяч/мкл |
||||
|
Нейтрофилез > 10 тысяч/мкл |
||||
|
С-реактивный белок > 30 мг/л |
||||
|
Прокальцитонин > 2 нг/мл |
||||
2. ОРВИ и грипп
Синдром катара верхних дыхательных путей (ОРВИ - ринит, ринофарингит, фарингит) диагностируется при остро возникших насморке и/или кашле при исключении поражений конкретных органов:
- средний отит (отоскопия и - не всегда - соответствующие жалобы);
- острый тонзиллит (преимущественное вовлечение миндалин, налеты);
- гнойный синусит (отек, гиперемия мягких тканей лица, орбиты);
- поражение нижних дыхательных путей (учащение или затруднение дыхания, втяжения податливых мест грудной клетки, укорочение перкуторного звука; асимметрия физикальных изменений в легких);
Наличие при этом конъюнктивита является весьма надежным признаком вирусной инфекции, не уступая по диагностической ценности лабораторным маркерам воспаления.
|
- |
У лихорадящего ребенка с катаральным синдромом вероятность бактериальной инфекции минимальна, если исключен отит, пневмония и инфекция мочевых путей. |
|
- |
Наличие катарального конъюнктивита - дополнительное доказательство вирусной этиологии болезни. |
|
- |
Далеко не каждая вирусная инфекция активирует бактериальную флору |
Грипп отличает высокая температура, интоксикация, мышечные и головные боли, боль при взгляде вверх; катаральные явления усиливаются в течение 2-3 дней.
При резком затруднении носового дыхания без отделяемого из носовых ходов, особенно в сочетании с тонзиллитом, увеличением шейных лимфоузлов следует подумать об инфекционном мононуклеозе (вирус Эпштейна-Барр) или мононуклеозоподобном синдроме на фоне другой вирусной инфекции (обычно, герпес 6 типа).
Установка на то, что при всякой вирусной инфекции активируется бактериальная флора (на основании, например, наличия у больного лейкоцитоза) не подтверждается практикой: у большинства таких больных ОРВИ течет гладко без применения антибиотиков.
Бактериальные осложнения ОРВИ возникают редко, не более чем у 3-8% заболевших. Как правило, они уже имеются в 1-2-й дни болезни; в более поздние сроки они возникают чаще всего вследствие суперинфекции.
Обследование имеет целью выявление бактериальных очагов, не определяемых клиническими методами. Анализ мочи у 5-10% госпитализируемых детей грудного и раннего возраста выявляет ИМП.
Анализ крови оправдан при более выраженных симптомах. Лейкопения, характерная для гриппа и энтеровирусных инфекций, обычно отсутствует при других ОРВИ, при которых в 1/3 случаев лейкоцитоз достигает уровня 10-15х10 /л, что не должно вызывать беспокойства. При повышении указанных выше уровней маркеров следует подумать о "немой" пневмонии - показание для рентгенография грудной клетки. У детей первых 2-3 месяцев жизни и при ОРВИ лейкоцитоз часто достигает 20х10
/л, что не должно вызывать беспокойства. При повышении указанных выше уровней маркеров следует подумать о "немой" пневмонии - показание для рентгенография грудной клетки. У детей первых 2-3 месяцев жизни и при ОРВИ лейкоцитоз часто достигает 20х10 /л и более.
/л и более.
Рентгенография придаточных пазух носа больным ОРВИ в остром периоде (первые 10-12 дней) не показана).
В стационаре при возможности целесообразны экспресс-тесты на стрептококковую инфекцию, а в сезоны - на грипп.
Лечение: промывание носа физраствором, отсасывание слизи, деконгестанты на 2-3 дня. Гриппферон в нос. Жаропонижающие - при выраженном дискомфорте или температуре выше 39°С.
Антибиотики для лечения неосложненных ОРВИ и гриппа не используют , в т.ч. если заболевание сопровождается в первые 10-14 дней болезни ринитом, конъюнктивитом, затемнением синусов, ларингитом, крупом, бронхитом, бронхообструктивным синдромом. Антибактериальная терапия не только не предотвращает бактериальную суперинфекцию, но способствуют ее развитию из-за подавления нормальной флоры, "сдерживающей агрессию" стафилококков и кишечной флоры. Антибиотики могут быть показаны при ОРВИ и гриппе детям с хронической патологией легких, иммунодефицитами, у которых есть риск обострения бактериального процесса; выбор антибиотика у них обычно предопределен заранее по характеру флоры.
Противовирусная химиотерапия абсолютно оправдана при гриппе в первые 24-48 часов от начала болезни - длительность курса - 5 дней.
Озельтамивир (Тамифлю) при гриппе А и В: внутрь у детей старше 1 года 2-4 мг/кг/сут.
Занамивир (Реленца) при гриппе А и В: в аэрозоле, начиная с 7 лет - по 2 ингаляции (всего 10 мг) 2 раза в день.
На другие вирусы, не выделяющие нейраминидазы, эти препараты не действуют. В крайне тяжелых случаях гриппа оправдано введение в/в иммуноглобулина.
При ОРВИ иногда рекомендуются интерферон и интерфероногены: есть наблюдения, что они сокращают длительность лихорадки на 1 день, однако надежных доказательств эффективности этих средств нет.
Интерферон 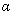 -2b - свечи - Виферон - 150000 ME 2 раза в сутки 5 дней.
-2b - свечи - Виферон - 150000 ME 2 раза в сутки 5 дней.
Интерферон 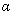 -2 - мазь Виферон - 1 г/сут (40000 Ед/сут) на 3 аппликации на слизистую носа 5 дней [44].
-2 - мазь Виферон - 1 г/сут (40000 Ед/сут) на 3 аппликации на слизистую носа 5 дней [44].
Арбидол внутрь: 2-6 лет - 0,05, 6-12 лет - 0,1, >12 лет - 0,2 г 4 раза в день 3-5 дней.
Тилорон (Амиксин) внутрь: 60 мг/сут в 1, 2, 4 и 6-й дни лечения - дети старше 7 лет.
Профилактика. Ежегодная вакцинация против гриппа с возраста 6 месяцев. У часто болеющих ОРВИ детей применение бактериальных лизатов (вакцин) сокращает заболеваемость.
3. Круп и эпиглоттит
Стенозирующий ларингит, синдром крупа.
Вирусная инфекция (чаще всего парагриппозная) протекает с нарушением дыхания инспираторного типа, обычно на фоне невысокой лихорадки. Критерии диагностики: афония, лающий кашель, инспираторный стридор; признаки тяжести - выраженное втяжение яремной ямки и межреберий, десатурация. Круп 1-2 степени лечится консервативно, круп 3-й степени требует неотложной интубации.
Обследование:
измерение сатурации О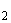 - пульсоксиметрия. Тяжесть крупа иногда оценивают по шкале Westley (Табл.2.2). Следует исключить эпиглоттит - см. ниже.
- пульсоксиметрия. Тяжесть крупа иногда оценивают по шкале Westley (Табл.2.2). Следует исключить эпиглоттит - см. ниже.
Таблица 2.2. Шкала оценки степени тяжести крупа Westley
|
Выраженность симптома |
Баллы* |
|
Стридор |
|
|
Отсутствует |
0 |
|
При возбуждении |
1 |
|
В покое |
2 |
|
Втяжение уступчивых мест грудной клетки |
|
|
Отсутствует |
0 |
|
Легкое |
1 |
|
Умеренно выраженное |
2 |
|
Резко выраженное |
3 |
|
Проходимость дыхательных путей |
|
|
Нормальная |
0 |
|
Нарушена умеренно |
1 |
|
Значительно снижена |
2 |
|
Цианоз |
|
|
Отсутствует |
0 |
|
При двигательной активности |
4 |
|
В покое |
5 |
|
Сознание |
|
|
Без изменений |
0 |
|
Нарушения сознания |
5 |
|
*Оценка: легкой степени соответствует сумма баллов меньше 3, средней степени - 3-6 баллов, тяжелой степени - более 6. |
|
Лечение: антибиотики не показаны. Стеноз гортани разрешается под действием кортикостероидов:
- Будесонид (Пульмикорт) в ингаляциях 500-1000 мкг на 1 ингаляцию (возможно, вместе с сальбутамолом, Беродуалом).
- Дексаметазон 0,6 мг/кг в/м (в более тяжелых случаях). В 85% достаточно 1 процедуры, при отсутствии эффекта назначения повторяют. По эффективности оба метода одинаковы, однако, детям до 2 лет проще ввести дексаметазон. При необходимости используют кислород увлажненный, сосудосуживающие капли в нос.
Эпиглоттит
Возбудитель
- Н. influenzae b, реже пневмококк или S. aureus. Его отличают от вирусного крупа отсутствие катара, кашля, афонии, характерны высокая лихорадка и интоксикация, боль в горле, тризм, поза "треножника", гиперсаливация, широко открытый рот, быстрое развитие стридора, западение надгортанника в положении на спине, лейкоцитоз >15х10 /л. Стероиды в ингаляциях и системно не приносят существенного облегчения.
/л. Стероиды в ингаляциях и системно не приносят существенного облегчения.
Обследование. Осмотр ротоглотки проводится только в условиях операционной в полной готовности интубировать ребенка. Рентгенография шеи в боковой проекции, рекомендуемая рядом авторов, оправдана только при неуверенности в диагнозе, т.к. в 30-50% она патологии не выявляет. Газы крови для диагностики нежелательны, как и: любые манипуляции кроме жизненно важных. Достаточно сделать анализ крови, СРБ, пульсоксиметрию.
Для дифференциальной диагностики вирусного крупа и эпиглоттита используется приведенный в табл.2.3 набор признаков.
|
- |
У больного со стенозом гортани важно сразу исключить эпиглоттит |
|
- |
Вирусный круп хорошо поддается лечению ГКС и больших терапевтических проблем не представляет. |
Лечение:
в/в цефотаксим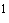 150 мг/кг/сут. (или цефтриаксон 100 мг/кг/сут) + аминогликозид, при неэффективности (стафилококк!) в/в клиндамицин 30 мг/кг/сут или ванкомицин 40 мг/кг/сут. Ранняя интубация (профилактика внезапной асфиксии). Экстубация безопасна после нормализации температуры, прояснения сознания и стихания симптомов, обычно через 24-48 ч. Эпиглоттит часто сопровождается бактериемией, что увеличивает длительность лечения.
150 мг/кг/сут. (или цефтриаксон 100 мг/кг/сут) + аминогликозид, при неэффективности (стафилококк!) в/в клиндамицин 30 мг/кг/сут или ванкомицин 40 мг/кг/сут. Ранняя интубация (профилактика внезапной асфиксии). Экстубация безопасна после нормализации температуры, прояснения сознания и стихания симптомов, обычно через 24-48 ч. Эпиглоттит часто сопровождается бактериемией, что увеличивает длительность лечения.
_______________
 Цефотаксим до возраста 2,5 лет в/м не вводят из-за болезненности.
Цефотаксим до возраста 2,5 лет в/м не вводят из-за болезненности.
Запрещается: ингалировать, осуществлять седацию, провоцировать беспокойство!
Таблица 2.3. Дифференциально-диагностические критерии эпиглоттита и вирусного крупа (по DeSoto H., 1998 с изменениями)
|
Признак |
Эпиглоттит |
Круп |
|
Возраст |
Любой |
Чаще от 6 месяцев до 6 лет |
|
Начало |
Внезапное |
Постепенное |
|
Локализация стеноза |
Над гортанью |
Под гортанью |
|
Температура тела |
Высокая |
Чаще субфебрильная |
|
Интоксикация |
Выраженная |
Умеренная или отсутствует |
|
Дисфагия |
Тяжелая |
Отсутствует или легкая |
|
Боль в горле |
Выраженная |
Умеренная или отсутствует |
|
Нарушение дыхания |
Есть |
Есть |
|
Кашель |
Редко |
Специфический |
|
Положение пациента |
Сидит прямо с открытым ртом |
Любое |
|
Рентгенографические признаки |
Тень увеличенного надгортанника |
Симптом "шпиля" |
4. Острый тонзиллит
Определения. В отечественной литературе преимущественное воспаление небных миндалин принято называть тонзиллитом или тонзиллофарингитом, тогда как под термином "фарингит" (используемом зарубежным авторами как синонима нашему термину "тонзиллит") понимают диффузное более или менее равномерное воспаление (чаще всего вирусное) слизистой оболочки и лимфоидных элементов рото- и носоглотки.
Этиология.
Тонзиллит вызывают практически все респираторные и энтеровирусы, вирус Эпштейна-Барр, редко - простого герпеса. Основной бактериальный возбудитель - 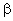 -гемолитический стрептококк группы А (БГСА), реже стрептококки групп С и G, у подростков - Arcanobacterium haemolyticum, Neisseria gonorrhoae. Mycoplasma pneumoniae, Chlamydia pneumoniae. Тонзиллит с налетами - наиболее частая локализация дифтерии.
-гемолитический стрептококк группы А (БГСА), реже стрептококки групп С и G, у подростков - Arcanobacterium haemolyticum, Neisseria gonorrhoae. Mycoplasma pneumoniae, Chlamydia pneumoniae. Тонзиллит с налетами - наиболее частая локализация дифтерии.
Воспаление миндалин могут обусловить и неинфекционные причины, как это имеет место при синдромах Кавасаки, Маршалла, Бехчета.
Тонзиллит у детей первых двух лет жизни вызывается чаще всего аденовирусом и вирусом Эпштейна-Барр, вероятность стрептококкового тонзиллита у них крайне мала (менее 10%), она учащается с возраста 5 лет (25%) и у подростков (50%).
Клиника. Клинически тонзиллиты разной этиологии имеют много общего, так что большая часть больных получает ненужное им антибактериальное лечение. Вне зависимости от этиологии характерны температура до 39-40°, озноб, боли в горле, гиперемия задней стенки глотки и небных дужек, отечность миндалин, язычка и глотки. Фолликулярный или лакунарный выпот, рыхлые налеты встречаются одинаково часто при вирусных и БГСА тонзиллитах, что опровергает распространенное мнение о том, что налеты на миндалинах всегда требуют назначения антибиотика. Часта болезненность регионарных лимфоузлов. Для вирусных тонзиллитов характерны кашель, катаральный синдром, обилие слизи в носоглотке, конъюнктивит, что встречается при БГСА-тонзиллите редко - при смешанной инфекции. При мононуклеозе в крови часто выявляются широкоплазменные лимфоциты. Энтеровирусы (Коксаки, ECHO) не вызывают налетов, для них характерны высыпания мелких пузырьков (микровезикул) на дужках, мягком небе, язычке - герпангина.
Осложнения характерны только для БГСА-тонзиллита. Это шейный лимфаденит, перитонзилярный и заглоточный абсцессы, а также негнойные осложнения: острая ревматическая лихорадка (через 2-5 недель после не леченного тонзиллита), реже постстрептококковый гломерулонефрит.
Диагноз:
экспресс-тест (например, Стрептотест) и/или посев из зева на БГСА решает вопрос о бактериальной жэтиогии. На поздней стадии информативен анализ на АСЛО. В отсутствие бактериологического исследования вопрос о назначении антибиотика решается по клиническим данным (см. алгоритм). Маркеры бактериального воспаления мало помогают в дифференциальной диагностике тонзиллитов, поскольку их высокие значения часты как при БГСА-инфекции, так и при вирусных формах. Так, при адено- и ЭБ-вирусном тонзиллитах у 1/3 детей лейкоцитоз превышает 15х10 /л, а уровень СРБ - 60 мг/л, около половины больных имеют ПКТ выше 2 нг/мл.
/л, а уровень СРБ - 60 мг/л, около половины больных имеют ПКТ выше 2 нг/мл.
Диагноз мононуклеоза подтверждает ПЦР и/или серология на ЭБВ.
При гладком течении повторный анализ крови не нужен.
Лечение БГСА-тонзиллита
проводится оральными 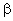 -лактамными препаратами курсом не менее 10 дней:
-лактамными препаратами курсом не менее 10 дней:
- Цефалексин 50 мг/кг/сут, или
- Амоксициллин 50 мг/кг/сут (убедиться, что нет инфекции Эпштейна-Барр)
Более короткие курсы - 5-7 дней проводятся следующими препаратами:
- Азитромицин 10 мг/кг/сут - 5 дней, или
- Джозамицин 40 мг/кг/сут - 7 дней, или
- Цефуроксим-аксетил 250 мг/сут - 5 дней.
Однократное в/м введение бензатина бензилпенициллина (600 тыс. Ед при весе до 25 кг и 1200 тыс. Ед - более 25 кг) проводится при сомнении в комплаентности.
Желателен (а при коротких курсах - обязателен) повторный посев через 4 нед.
Лечение вирусных тонзиллитов: симптоматическое, полоскания горла, с 2,5 лет - Биопарокс как смягчающее. Длительность лихорадки при аденовирусном тонзиллите - 5-7 дней, при мононуклеозе иногда больше; в этих случаях помогает нормализовать состояние короткий курс преднизолона.
Алгоритм лечения острого тонзиллита
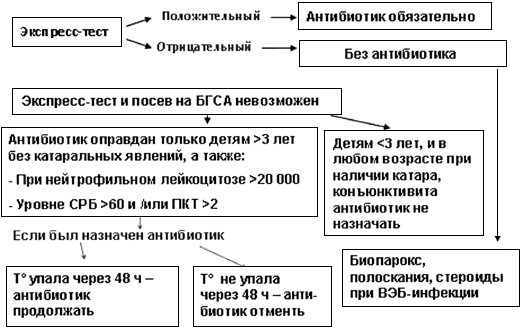
5. Отит средний острый
Острый средний отит - самое частое, в т.ч. бактериальное осложнение ОРВИ, его переносят 65% грудных детей и 85% - к возрасту 3 лет, причем более половины детей болеют отитом повторно. Диагностика отита требует отоскопии, которой должен владеть каждый педиатр. У части детей выявляются такие симптомы отита как беспокойство, боль в ухе или отказ от сосания. Болезненное давление на козелок, если и говорит об отите, то лишь у детей до 6-месячного возраста. Средний отит может быть катаральным и гнойным.
Обследование: отоскопия, анализ крови, как и другие маркеры, часто мало информативны (см. выше).
Катаральный отит (респираторные вирусы) возникает у многих детей с ОРВИ, его критерием является гиперемия барабанной перепонки без выбухания и гноя в полости среднего уха.
Лечение: у детей >2 лет возможна отсрочка с назначением антибиотика на 2 дня - его назначают при сохранении температуры и др. симптомов в эти сроки. Дети <2 лет подлежат, как правило, лечению.
Гнойный отит (S. pneumoniae, H. influenzae, БГСА) представляет угрозу перфорации, внутримозговых осложнений. Его критериями являются выбухание и гной в среднем ухе, лихорадка, общие нарушения.
Осложнения. Основная опасность - мастоидит, признаками которого являются сохранение лихорадки, смещение ушной раковины, отек, болезненность при пальпации и эритема кожи в заушной области. Обычно имеются отделяемое из наружного слухового прохода или неподвижность, выпячивание и помутнение барабанной перепонки. Возбудитель - чаще всего пневмококк, реже БГСА.
Лечение:
- Амоксициллин внутрь 80-100 мг/кг/сут в 2 приема.
При его неэффективности (а у леченых за 1-3 мес. до болезни и у детей из ДДУ сразу):
- амоксициллин/клавуланат внутрь (соотношение 7:1 или 14:1) 80-100 мг/кг/сут в 2 приема.
Курс 7 дней у детей >2 лет, 7-10 дней - 0-2 лет.
При аллергии к лактамам вводят:
- Азитромицин (10 мг/кг в 1-й и 5 мг/кг/сут в последующие 4 дня или 30 мг/кг однократно).
При отсутствии эффекта вводят:
- цефуроксим или цефотаксим в/м, в/в 100 мг/кг/сут, или
- цефтриаксон в/м, в/в 80 мг/кг/сут.
По показаниям парацентез. При подозрении на мастоидит - консультация ЛОР.
Для уменьшения обилия патогенов в носоглотке - фузафунгин (Биопарокс) по 1-2 ингаляции в каждый носовой ход 2 раза в день. Эффект ушных капель с антибиотиками при отите без перфорации отсутствует.
При болях - Отипакс.
Перфоративный отит
Критерии: наличие гноетечения, перфорации после острого эпизода.
Лечение: Антибиотики как при гнойном отите до закрытия перфорации, при обилии гноя - местно - турунды с раствором магнезии 25%, капли с рифампицином (Отофа) или 0,3% с норфлоксацином (Нормакс).
Профилактика. У детей с рецидивирующим отитом оправдана вакцинация против пневмококковой инфекции вакциной Пневмо 23 (после 2 лет) в комбинации с вакциной Превенар (интервал между вакцинами 2 месяца).
|
- |
Острый гнойный отит подлежит антибактериальному лечению препаратами 1-го выбора |
|
- |
При остром среднем отите у ребенка старше 2 лет возможна отсрочка назначения антибиотика на 2 дня. |
6. Острый синусит
Острый ринит с затемнением пазух - риносинусит - наблюдается у 70% детей с ОРВИ и разрешается за 2-3 недели вне зависимости от проводимого лечения, поскольку в 93-98% он вызывается вирусами.
Бактериальный негнойный синусит.
Бактериальный синусит вызывается S. pneumoniae, H. influenzae, реже золотистым стафилококком. Критерии диагностики:
- сохранение заложенности носа, лихорадки более 10 дней от начала ОРВИ, у старших детей боли в области пазух () -
- вторая волна температуры через 5-7 дней от начала ОРВИ + ухудшение симптомов (заложенность носа, гнойное отделяемое) и/или болезненностью в точках выхода тройничного нерва.
Обследование: Риноскопия выявляет гной в общих и средних носовых ходах. Анализ крови может оставаться неизмененным, уровни СРБ, ПКТ также могут быть сомнительными. В сомнительных случаях - рентгенография (КТ) придаточных пазух.
Рентгеновское исследование придаточных пазух носа оправдано только на 10-14 сутки ОРВИ при сохранении заложенности носа, болей и других подозрительных на синусит признаков
Лечение:
- амоксициллин внутрь 50-100 мг/кг/сут.
В группах риска - амоксициллин/клавуланат внутрь 100 мг/кг/сут в 2 введения, или
- цефуроксим-аксетил 40 мг/кг/сут в 2 введения
Курс лечения - 7-10 дней.
При выраженных общих нарушениях:
- амоксициллин/клавуланат в/в 100 мг/кг/сут в 2 введения,
- цефуроксим или цефотаксим в/в 100 мг/кг/сут в 2 введения (или в/м, в/в цефтриаксон 80 мг/кг/сут однократно) с переходом на оральный препарат по достижении эффекта.
Местное лечение:
- туалет носа, деконгестанты
- аспирация слизи.
По показаниям (гнойный насморк) Биопарокс, при отсутствии дренажа капли/спреи со стероидами (Полидекса или Назонекс).
В случае отсутствия эффекта в течение 1-2 дней, интоксикации или формировании синусогенных осложнений - пункция.
Острый гнойный синусит начинается как острейшее лихорадочное (>39°) заболевание с токсикозом, с 1-2-го дня становится заметным отек щеки и/или окологлазной клетчатки. Основные возбудители пневмококк, гемофильная палочка, стафилококк.
Обследование: рентгенография придаточных пазух (КТ).
Лечение:
- цефотаксим в/в, в/м 150 мг/кг/сут в 2 приема (или цефтриаксон в/м, в/в 80 мг/кг/сут. 1 раз) или
- амоксициллин/клавуланат в/в 100 мг/кг/сут +/- амикацин 15 мг/кг/сут Обязательна консультация ЛОР для определения показаний к пункции или оперативному вмешательству.
7. Бронхит
Простой бронхит (возбудители - респираторные вирусы, реже микоплазма, хламидии) наблюдается весьма часто у детей преимущественно дошкольного и школьного возраста - в отличие от обструктивных форм, более частых в раннем и грудном возрастах.
Критерии:
Острое заболевание с субфебрильной или фебрильной температурой, с катаральными симптомами (кашлем, насморком), рассеянными сухими и влажными хрипами обычно при отсутствии токсикоза и числе лейкоцитов в крови <15·10 /л. Кашель и симптомы бронхита могут появляться со 2-3 дня болезни. Большинство бронхитов имеют вирусную этиологию, симптомы микоплазмоза - см. ниже.
/л. Кашель и симптомы бронхита могут появляться со 2-3 дня болезни. Большинство бронхитов имеют вирусную этиологию, симптомы микоплазмоза - см. ниже.
Обследование: рентгенография проводится детям, до этого не обследованных рентгенологически, а также при подозрении на:
- пневмонию (соответствующий раздел),
- инородное тело (анамнез, ослабление дыхания с одной стороны),
- сдавливающий процесс в средостении (упорный металлический кашель).
Подозрение на пневмонию: в отличие от бронхита для пневмонии (в основном, типичной, вызванной пневмококком или гемофилюсом) характерно изменение дыхания (ослабленное, бронхиальное) и перкуторного звука, мелкопузырчатые хрипы над отдельным участком легкого. Поскольку локальные симптомы пневмонии выявляются лишь у 50-70% больных, для диагностики используется набор общих симптомов:
- лихорадка свыше 3 дней,
- наличие одышки (>60 в 1 мин. у детей 0-2 мес., >50 у детей 3-12 мес. и >40 у детей старше 1 года)
- асимметрия хрипов/физикальных изменений в легких.
Диагностическое значение (типичная пневмония) имеет лейкоцитоз выше 15х10 /л, повышение уровней СРБ >30 мг/л. и ПКТ. >2 нг/мл (подробнее см. следующую главу).
/л, повышение уровней СРБ >30 мг/л. и ПКТ. >2 нг/мл (подробнее см. следующую главу).
Лечение вирусного бронхита: антибиотика не требует, отхаркивающие.
Бронхит, вызванный Mycoplasma pneumoniae
Критерии: 5-10% бронхитов у детей >5лет, чаще осенью, связаны с инфекцией Mycoplasma pneumoniae. Характерны стойкая фебрильная температура, обилие и асимметрия влажных и сухих хрипов, гиперемия конъюнктив, часто умеренная обструкция. Изменения крови те же, что и при вирусной инфекции. Рентгенография показана при выраженной асимметрии хрипов, лабораторные тесты на микоплазму не обязательны, поскольку специфические IgM появляются поздно, ПЦР может выявить носительство, а нарастание IgG-антител - ретроспективный диагноз.
Лечение курс 7-10 дней:
- джозамицин внутрь 50 мг/кг/сут в 2 приема
- азитромицин 5-10 мг/кг/сут 5 дней.
При обструкции - аэрозоли 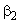 -агонистов.
-агонистов.
8. Обструктивные формы бронхита
Наиболее часто встречающееся у детей поражение нижних дыхательных путей. Бронхиолит диагностируют у детей до 2 лет при первом эпизоде вирусной инфекции (PC-вирус, вирус парагриппа 3 типа, др. респираторные вирусы), повторные эпизоды диагностируются как рецидивирующий обструктивный бронхит. Приступы астмы у детей раннего возраста также чаще всего развиваются на фоне ОРВИ.
Поскольку бактериальная инфекция во всех этих случаях - редкость, назначение антибиотиков оправдано лишь при наличии дополнительных симптомов (см. ниже). Основа лечения - ингаляции 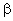 -агонистов (у маленьких детей лучше в комбинации с ипратропия бромидом), применение системных ГКС в рефрактерных случаях дает возможность быстрее справиться с обструкцией.
-агонистов (у маленьких детей лучше в комбинации с ипратропия бромидом), применение системных ГКС в рефрактерных случаях дает возможность быстрее справиться с обструкцией.
Бронхиолит
Заболевание протекает с субфебрильной или, реже - с фебрильной температурой, обычны кашель, одышка экспираторного типа, тахипноэ 50-70 в 1 мин, мелкопузырчатые, нередко также сухие свистящие хрипы, часто на фоне гипоксемии. Бронхообструктивный синдром при бронхиолите достигает максимума в течение 1-3 дней, затем постепенно уменьшается, как и обилие хрипов, они полностью исчезают на 7-14 дней. Несмотря на тяжесть, пневмония и другие бактериальные осложнения наблюдаются менее чем в 1% случаев.
Облитерирующий бронхиолит
Прогрессирующее нарастание дыхательной недостаточности (обычно на фоне стойкой фебрильной температуры) указывает на возможность развития редкой, отличающейся крайней тяжестью и частой хронизацией инфекции (обычно аденовирусной 3, 7 и 21 типа).
Обструктивный бронхит
Характерно возникновение на фоне ОРВИ свистящих сухих хрипов на фоне удлиненного выдоха при незначительном нарушении общего состояния.
Оценка тяжести.
Подозрение на пневмонию или пневмонию возникает при Т° >38° более 3 дней, нарастании токсикоза, появления укорочении перкуторного звука и выраженной асимметрии хрипов. Признаками тяжести бронхиолита являются снижение SaО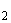 ниже 90%, что требует оксигенотерапии. Показанием к ИВЛ являются:
ниже 90%, что требует оксигенотерапии. Показанием к ИВЛ являются:
- ослабление дыхательного шума на вдохе;
- гипоксемия, сохранение цианоза при дыхании 40% О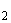 ;
;
- снижение болевой реакции;
- падение РаО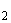 <60 мм рт.ст.;
<60 мм рт.ст.;
- увеличение РаСО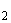 >55 мм рт.ст.
>55 мм рт.ст.
Тяжелое течение PC-вирусной инфекции наблюдается у детей с бронхолегочной дисплазией, врожденными пороками сердца, нейромышечными заболеваниями
Обследование:
сатурация О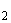 . Рентгенография грудной клетки показана при лейкоцитозе >15-20·10
. Рентгенография грудной клетки показана при лейкоцитозе >15-20·10 /л (а у детей до 3 мес. >25·10
/л (а у детей до 3 мес. >25·10 /л), выраженном повышении уровня СРБ и ПКТ.
/л), выраженном повышении уровня СРБ и ПКТ.
При повторных эпизодах обструктивного бронхита и подозрении на бронхиальную астму - IgE, (+/- IgE-AT к респираторным аллергенам). При подозрении на хроническую патологию легких: КТ грудной клетки (в т.ч. с контрастом), потовый тест, брашбиопсия нижней носовой раковины, ЭКГ, ЭХО-КГ (давление в легочной артерии!), флоуметрия и тест с бронхолитиком, исключить желудочно-пищеводный рефлюкс (суточная рН-метрия пищевода, рентгенография с барием).
Лечение: антибиотики не показаны, кислород увлажненный, массаж дренажный со 2-3 дня, гидратация, ингаляции 3 раза в день:
Первый эпизод - туалет дыхательных путей, гидратация, кислород.
Через небулайзер:
- сальбутамол (на прием 0,15 мл/кг, макс. 2,5 мл <6 лет, 5 мл старше) или
- Беродуал (на прием 2 капли/кг, макс. 10 капель - 0,5 мл детям до 6 лет и 1,0 мл - старше) +/- амброксол.
Оценку эффекта ингаляций проводят через 30-60 мин. (уменьшение частоты дыхания на 10-15 в 1 мин., снижение интенсивности свистящих хрипов), при отсутствии эффекта - повторная ингаляция.
При сохранении респираторного дистресса несмотря на ингаляции:
- дексаметазон 0,3 мг/кг или
- преднизолон в/м, в/в 1-1,5 мг/кг.
Повторный эпизод
-
ингаляции 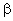 -агонистов (см. выше).
-агонистов (см. выше).
Детям с рецидивами обструкции на фоне ОРВИ и факторами риска бронхиальной астмы (с диагностированной астмой у одного из родителей, атопическим дерматитом + сенсибилизации к аэроаллергенам - клещу домашней пыли, пыльце, плесени - по данным кожной пробы или анализа IgE-антител в крови), наряду с  -агонистами, оправдано введение в ингаляциях в течение 7-10 дней после очередного ОРВИ будесонида (Пульмикорта) 0,25-0,5 мг - на прием 2 раза в день.
-агонистами, оправдано введение в ингаляциях в течение 7-10 дней после очередного ОРВИ будесонида (Пульмикорта) 0,25-0,5 мг - на прием 2 раза в день.
Профилактика: у детей групп риска в течение PC-вирусного сезона проводится регулярная профилактика с помощью инъекции моноклональных антител к РС-вирусу - паливизумаба (Синагис) 15 мг/кг 1 раз в месяц.
|
- |
Бронхолитики облегчают состояние детей, но не укорачивают болезнь. |
|
- |
Ингаляционные ГКС при первом эпизоде неэффективны |
|
- |
Системные ГКС при неэффективности |
Бронхит аспирационный часто наблюдается у грудных детей вследствие дисфагии, обусловливает длительное сохранение хрипов, часто обструкцию; явления нередко усиливаются во время ОРВИ, когда и становятся заметны родителям. В аспирате из бронхов обычна смешанная кишечная флора.
Критерии: меняющаяся картина бронхита, "необъяснимый" кашель, обычен во время кормления, особенно в горизонтальном положении, длительно сохраняющийся после ОРЗ, одышка, иногда приступы апноэ.
Обследование: наблюдение кормления, выявление рефлюкса. Рентгенография часто выявляет пневмонию (свежую или остаточные явления) в верхних долях (особенно часто справа).
Лечение: антибиотики (лучше по чувствительности флоры) показаны при наличии лихорадки и системных симптомов пневмонии. Комплекс лечебных "антирефлюксных" мер включает:
-
 подбор позиции кормления, размера отверстия соски, кормление с ложки;
подбор позиции кормления, размера отверстия соски, кормление с ложки; -
 введение густой пищи, уменьшение объема пищи на один глоток;
введение густой пищи, уменьшение объема пищи на один глоток; -
 сон с поднятым на 30° головным концом кроватки, дренаж 4-6 раз в день;
сон с поднятым на 30° головным концом кроватки, дренаж 4-6 раз в день; -
 антациды, домперидон (Мотилиум) 1,5 мг/кг/сут до еды.
антациды, домперидон (Мотилиум) 1,5 мг/кг/сут до еды.
Обострение бронхиальной астмы на фоне ОРВИ создает трудности в дифференциальной диагностике с "вирусной" обструкцией. Критерии тяжести приведены в табл.2. Отличие от рецидивирующего обструктивного бронхита:
- приступообразный характер обструкции;
- носной кашель в периоде ремиссии;
- реакция на неинфекционные аллергены;
- эозинофилия в крови.
Обследование:
общий анализ крови, КЩС, электролиты, сатурация О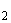 , ЭКГ, рентгенограмма грудной клетки (при наличии дополнительных физикальных изменений в легких), флуометрия по окончании обострения. В начале приступа может отмечаться нейтрофильный лейкоцитоз и повышаться СРБ. Прокальцитониновый тест не повышается.
, ЭКГ, рентгенограмма грудной клетки (при наличии дополнительных физикальных изменений в легких), флуометрия по окончании обострения. В начале приступа может отмечаться нейтрофильный лейкоцитоз и повышаться СРБ. Прокальцитониновый тест не повышается.
Табл.2. Критерии тяжести приступа астмы у детей
|
Признаки |
Легкий |
Среднетяж. |
Тяжелый |
Status asthmaticus |
|
Физ. активность |
Сохранена |
Ограничена |
Ортопноэ |
Отсутствует |
|
Речь |
Сохранена |
Отд. фразы |
Затруднена |
Отсутствует |
|
Сознание |
Возбуждение |
Возбуждение |
Возбуждение, испуг |
Спутанность, кома |
|
Частота дыхания |
Учащена |
Экспир. одышка |
>40 в 1 мин |
Тахи-, брадипноэ |
|
Участие вспомога- |
Нерезкое |
Выражено |
Выражено резко |
Парадоксальное дыхание |
|
Свист. дыхание |
Конец выдоха |
Выражено |
Резкое |
Немое легкое |
|
ЧСС |
Повышена |
>120 в 1мин |
Тахи-, брадикардия |
|
|
ОФВ |
>80% |
50-80% |
33-50% |
<33% |
|
РаО |
Норма |
>60 |
<60 |
|
|
РаСО |
<45 |
<45 |
>45 |
|
______________
* В % от должной или лучших значений больного; определяют повторно в процессе терапии.
Препараты и дозы:
-
1. Кислород от 15-20 мин в час до постоянной подачи (2-4 атм.).
-
2.
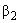 -агонисты через небулайзер: на 1 ингаляцию сальбутамол по 2,5 мг - 1 небула, дети <1 г.- по 1/2 небулы до 3 раз в день. Повторить через 30 минут при слабом эффекте. При "влажной" астме у детей 0-3 лет - предпочтителен Беродуал: на 1 ингаляцию
-агонисты через небулайзер: на 1 ингаляцию сальбутамол по 2,5 мг - 1 небула, дети <1 г.- по 1/2 небулы до 3 раз в день. Повторить через 30 минут при слабом эффекте. При "влажной" астме у детей 0-3 лет - предпочтителен Беродуал: на 1 ингаляцию 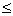 1 года - фенотерола 50 мкг (2 капли/ кг), 1-6 лет - 10 кап. до 3 раз в день; 6-12 лет - 10-20 кап. до 4 раз в день.
1 года - фенотерола 50 мкг (2 капли/ кг), 1-6 лет - 10 кап. до 3 раз в день; 6-12 лет - 10-20 кап. до 4 раз в день. -
3. Преднизолон 1-2 раза в сутки 1-2 мг/кг (детям
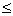 1 года), 20 мг/сут (1-5 лет), 20-40 мг/сут (
1 года), 20 мг/сут (1-5 лет), 20-40 мг/сут (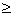 5 лет) на 3-5 дней.
5 лет) на 3-5 дней. -
4. Ингаляционные ГКС: Пульмикорт-суспензия через небулайзер по 0,25-0,5 мг (до 1 мг) дважды в день с физраствором 1:1 или 1:2.
Легкое - среднетяжелое обострение БА:
Лечение:
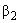 -агонисты - ДАИ со спейсером или через небулайзер до 3 доз в течение 1-го часа.
-агонисты - ДАИ со спейсером или через небулайзер до 3 доз в течение 1-го часа.
Кислород до достижения насыщения 90% и более
ГКС перорально: 1. детям, уже получавшим ГКС при приступах ранее
2. при отсутствии быстрого ответа на бета2-агонисты
Ответ на лечение:
Хороший
:
ОФВ1 или ПСВ 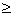 70%, в т.ч. через 60 мин. после последней ингаляции, физикально - норма, SaО
70%, в т.ч. через 60 мин. после последней ингаляции, физикально - норма, SaО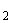 >95% (>90% у подростков). Выписка домой: продолжить бета2-агонисты, системные ГКС (если вводили) до 3-5 дней
>95% (>90% у подростков). Выписка домой: продолжить бета2-агонисты, системные ГКС (если вводили) до 3-5 дней
Неполный:
ОФВ1 или ПСВ 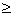 50%, но <70%, легкие или умеренно выраженные симптомы, SaО
50%, но <70%, легкие или умеренно выраженные симптомы, SaО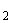 >2 без улучшения: продолжить лечение, мониторинг SaО
>2 без улучшения: продолжить лечение, мониторинг SaО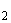 , ЧСС, ЧД.
, ЧСС, ЧД.
Тяжелое обострение БА:
Лечение:
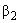 -агонист + ипратропия бромид через небулайзер каждые 20 мин. или непрерывно в течение часа (у старших детей).
-агонист + ипратропия бромид через небулайзер каждые 20 мин. или непрерывно в течение часа (у старших детей).
Кислород до достижения SaО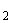 90% и более
90% и более
ГКС перорально (см. выше)
У детей, уже получивших повторно 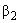 -агонисты без эффекта - Пульмикорт, кислород, терапия как при астматическом статусе
-агонисты без эффекта - Пульмикорт, кислород, терапия как при астматическом статусе
Астматический статус
(приступ в течение 6-8 часов, не купирующийся 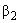 -агонистами).
-агонистами).
Инфузионная терапия:
- Глюкозо-солевые растворы, общий объем 50-70 мл/кг/сут, 8-12 мл/кг/час.
- Эуфиллин в/в болюс (за 30 минут) 5-7 мг/кг (если больной получал теофиллин - 4-5 мг/кг), затем длительно 0,7-0,9 мг/кг/час (макс. 15 мг/кг/сут).
- ГКС: в/в эквивалент 1-2 мг/кг преднизолона каждые 4-6 часов.
Ингаляционная терапия:
- ингаляции 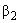 -агонистов возобновляют на фоне инфузии индивидуально, в т.ч. с учетом ЧСС;
-агонистов возобновляют на фоне инфузии индивидуально, в т.ч. с учетом ЧСС;
- Пульмикорт 2 раза в день.
 , ПСВ*
, ПСВ*