
Об утверждении СП 3.1.2.2626-10
ГЛАВНЫЙ ГОСУДАРСТВЕННЫЙ САНИТАРНЫЙ ВРАЧ
РОССИЙСКОЙ ФЕДЕРАЦИИ
ПОСТАНОВЛЕНИЕ
от 5 мая 2010 года N 53
Об утверждении СП 3.1.2.2626-10
В соответствии с Федеральным законом от 30.03.99 N 52-ФЗ "О санитарно-эпидемиологическом благополучии населения" (Собрание законодательства Российской Федерации, 1999, N 14, ст.1650; 2002, N 1 (ч.I), ст.2; 2003, N 2, ст.167; N 27 (ч.I), ст.2700; 2004, N 35, ст.3607; 2005, N 19, ст.1752; 2006, N 1, ст.10; N 52 (ч.I), ст.5498; 2007, N 1 (ч.I) ст.21, 29; N 27, ст.3213; N 46, ст.5554; N 49, ст.6070; 2008, N 24, ст.2801; N 29 (ч.I), ст.3418; N 30 (ч.II), ст.3616; N 44, ст.4984; N 52 (ч.I), ст.6223; 2009, N 1, ст.17) и постановлением Правительства Российской Федерации от 24.07.2000 N 554 "Об утверждении Положения о государственной санитарно-эпидемиологической службе Российской Федерации и Положения о государственном санитарно-эпидемиологическом нормировании" (Собрание законодательства Российской Федерации, 2000, N 31, ст.3295; 2004, N 8, ст.663; N 47, ст.4666; 2005, N 39, ст.3953)
постановляю:
-
1. Утвердить санитарно-эпидемиологические правила СП 3.1.2.2626-10 "Профилактика легионеллеза" (приложение).
-
2. Ввести в действие указанные санитарные правила с момента официального опубликования.
Г.Г.Онищенко
Зарегистрировано
в Министерстве юстиции
Российской Федерации
7 июня 2010 года,
регистрационный N 17506
Приложение
Профилактика легионеллеза
Санитарно-эпидемиологические правила
СП 3.1.2.2626-10
I. Область применения
1.1. Настоящие санитарные правила устанавливают основные требования к эпидемиологическому надзору, комплексу организационных, профилактических и противоэпидемических мероприятий, направленных на предупреждение возникновения и распространения заболевания людей легионеллезом.
1.2. Соблюдение санитарных правил обязательно для граждан, индивидуальных предпринимателей и юридических лиц.
1.3. Контроль за выполнением настоящих санитарно-эпидемиологических правил проводят органы, осуществляющие государственный санитарно-эпидемиологический надзор.
II. Общие сведения
2.1. Возбудители легионеллеза представляют самостоятельный род и семейство микроорганизмов. Род Legionella образует генетически родственную таксономическую структуру, а семейство Legionellaceae состоит только из одного рода и принадлежит к g-подтипу протеобактерий.
Известны более 50 видов легионелл, для 22 из которых доказана роль в инфекционной патологии человека. Более 90% случаев болезни ассоциированы с видом L.pneumophila. Среди других видов легионелл чаще всего заболевание вызывают, как правило, при нарушениях клеточного иммунитета и/или на коморбидном фоне виды L.micdadei, L.longbeuchae, L.dumoffii и L.bozemanii.
2.2. Легионеллы представляют собой грамотрицательные палочки диаметром 0,5-0,7 мкм и длиной 2-5 мкм. В ряде случаев встречаются нитевидные формы длиной до 20-25 мкм. Не образуют эндоспор, микроцист и капсул, растут в аэробных условиях, подвижны за счет одного, двух или большего числа жгутиков. Микроорганизмы не ферментируют углеводы, разжижают желатин, не образуют уреазу, не восстанавливают нитраты, не растут на обычных питательных средах, что связано с потребностью возбудителя в L-цистеине и в растворимом пирофосфате железа (Fe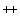 ).
).
2.3. Легионеллы устойчивы во внешней среде: в жидких средах при температуре 25°С могут сохраняться 112 дней, при температуре 4°С - 150 дней. Легионеллы могут выживать в водопроводной воде до года, в дистиллированной - 2-4 месяца. Микроорганизмы быстро, за одну мин., погибают под воздействием 70-процентного спирта, 1-процентного раствора формалина, 0,002-процентного раствора фенола, в течение 10 мин. - в 3-процентном растворе хлорамина.
Кроме того, возбудители легионеллеза чувствительны к другим дезинфицирующим хлорактивным средствам, а также кислородсодержащим и средствам на основе катионных поверхностно-активных веществ, в частности четвертичным аммониевым соединениям, третичному алкиламину, полигуанидинам и глутаровому альдегиду.
2.4. Легионеллы являются сапрофитами и широко распространены в природе. Обитают в пресноводных водоемах, где они паразитируют в водных амебах и других простейших. Размножение легионелл активно идет в теплой воде в диапазоне температур 20-45°С, хотя их выделяют и из холодной воды. Условия для выживания легионелл в искусственных сооружениях более благоприятны, чем в естественных, что приводит к накоплению в них возбудителя в высоких концентрациях. Легионеллы активно колонизуют синтетические и резиновые поверхности водопроводного, промышленного, медицинского оборудования с образованием так называемых биопленок, в которых легионеллы значительно более устойчивы к действию дезинфицирующих веществ по сравнению с планктонными формами. При колонизации легионеллами искусственных водных систем, к которым относятся системы горячего и холодного водоснабжения, централизованные системы кондиционирования воздуха с водным охлаждением, градирни, вихревые бассейны и джакузи массового пользования в аквапарках и спортивно-восстановительных центрах, увлажнители воздуха, фонтаны и т.д., концентрация легионелл значительно возрастает, что представляет эпидемическую опасность.
2.5. Легионеллы являются факультативными внутриклеточными паразитами. В организме человека они размножаются преимущественно в альвеолярных макрофагах, полиморфно-ядерных нейтрофилах и моноцитах крови.
2.6. Легионеллез является сапронозной инфекцией, протекающей с поражением органов дыхания, часто в форме тяжелых пневмоний. Источниками при этом служат естественные и искусственные водоемы, различные системы водопользования, технические устройства с использованием воды, а также почва.
2.7. Механизм передачи легионеллеза - аэрозольный, путь - воздушно-капельный. Факторами передачи инфекции являются мелкодисперсионный водный аэрозоль и вода, контаминированные легионеллами.
Практически все крупные эпидемические вспышки и многие спорадические случаи легионеллеза связаны с распространением мелкодисперсного аэрозоля, содержащего легионеллы и генерируемого бытовыми, медицинскими или промышленными водными системами. Аспирация контаминированной водопроводной воды без образования аэрозоля считается альтернативным путем передачи инфекции. В последнее время он приобретает все большую актуальность. В тех случаях, когда температура воды в системах горячего водоснабжения не превышает 50°С, создаются благоприятные условия для активного размножения возбудителя. В процессе водопользования при наличии восприимчивых к легионеллезу лиц происходит формирование эпидемических очагов с единичными или множественными случаями заболеваний.
2.8. Проявлениями эпидемического процесса легионеллеза являются манифестные формы инфекции. Болезнь легионеров (легионеллезная пневмония) развивается у 5-10% лиц, подвергшихся действию факторов передачи инфекции, лихорадка Понтиак (острое респираторное заболевание) поражает 80-100% таких лиц.
2.9. Легионеллез выявляют, как правило, у людей среднего и пожилого возраста на фоне действия таких факторов риска, как курение, злоупотребление алкоголем, сопутствующие заболевания, в первую очередь диабет и сердечно-сосудистые заболевания; иммуносупрессивная терапия, первичные и вторичные иммунодефициты. В то же время легионеллезная инфекция, включая тяжелые формы заболевания, может возникать и у ранее совершенно здоровых людей. У детей легионеллез выявляют редко, обычно на фоне сопутствующих заболеваний. Болезнь легионеров чаще поражает мужчин, чем женщин (соотношение заболевших составляет 2-3:1). Случаи легионеллеза выявляют круглогодично, но пик заболеваемости приходится на летние месяцы.
2.10. Особенностью эпидемиологии легионеллезной инфекции является выделение трех основных групп заболеваний по характеру приобретения инфекции: внебольничная пневмония легионеллезной этиологии (эпидемические вспышки и спорадические случаи), нозокомиальный легионеллез (внутрибольничная инфекция) и легионеллез, связанный с поездками, путешествиями (travel-associated legionellosis).
2.11. Носительство и персистенция легионелл не описаны.
III. Государственный санитарно-эпидемиологический надзор за легионеллезной инфекцией
3.1. Государственный санитарно-эпидемиологический надзор за легионеллезной инфекцией - это система мониторинга за динамикой эпидемического процесса, факторами и условиями, влияющими на его распространение, анализ и обобщение полученной информации для разработки научно обоснованной системы профилактических мер.
3.2. Эпидемиологический надзор обеспечивает сбор, передачу и анализ информации.
3.3. Эпидемиологический надзор за легионеллезной инфекцией включает мониторинг заболеваемости, слежение за циркуляцией возбудителя, прогнозирование (эпидемиологическую диагностику) и оценку эффективности проводимых мероприятий.
3.4. Целью эпидемиологического надзора за легионеллезной инфекцией является оценка эпидемиологической ситуации, тенденций развития эпидемического процесса для принятия управленческих решений и разработки адекватных санитарно-противоэпидемических (профилактических) мероприятий, направленных на предупреждение возникновения случаев легионеллеза, формирования очагов с групповыми заболеваниями и летальных исходов.
3.5. Задачами эпидемиологического надзора за легионеллезом являются:
- постоянная и объективная оценка масштабов, характера распространенности и социально-экономической значимости инфекции;
- выявление тенденций эпидемического процесса;
- выявление регионов, областей, населенных пунктов и учреждений с высоким уровнем заболеваемости и риском инфицирования;
- выявление контингентов, наиболее подверженных риску развития заболевания;
- выявление причин и условий, определяющих уровень и структуру заболеваемости легионеллезом на территории;
- контроль и обоснованная оценка масштабов, качества и эффективности осуществляемых профилактических и противоэпидемических мероприятий для их оптимальной корректировки, планирование последовательности и сроков их реализации;
- разработка периодических прогнозов эпидемиологической ситуации.
3.6. Эпидемиологический надзор за легионеллезной инфекцией проводится органами, осуществляющими государственный санитарно-эпидемиологический надзор.
IV. Клиническая диагностика случаев легионеллеза
4.1. Диагностика легионеллезной инфекции носит комплексный характер и предусматривает оценку клинической картины заболевания совместно с данными эпидемиологического анамнеза и результатами лабораторных исследований.
4.2. Выявление случаев заболеваний легионеллезом проводится медицинскими работниками лечебно-профилактических организаций (ЛПО) независимо от форм собственности и ведомственной принадлежности при госпитализации, во время амбулаторных приемов, посещений на дому, при медицинских осмотрах.
4.3. Обследованию на наличие возбудителей легионеллеза подлежат лица с признаками пневмонии, в первую очередь при тяжелом клиническом течении пневмоний или лица с пневмониями при отсутствии положительной динамики в случае лечения бета-лактамовыми антибиотиками (пенициллин, ампициллин, цефалоспорины и другие).
4.4. В случае регистрации летального исхода пневмонии с тяжелым клиническим течением патологический материал (легочная ткань с геморрагическими поражениями) направляется в бактериологическую лабораторию для исследования на легионеллез. Материал подлежит немедленной доставке (в течение суток) или в замороженном состоянии (до минус 70°С) может длительно храниться до отправки в лабораторию.
4.5. В случае выявления лиц с признаками пневмонии или острых респираторных инфекций в подтвержденном эпидемическом очаге легионеллезной инфекции диагноз выставляется на основании клинико-эпидемиологического анамнеза.
4.6. Клинические проявления инфекционного процесса при легионеллезе характеризуются широким спектром - от субклинических, практически бессимптомных или нетяжелых скоротечных заболеваний по типу острых респираторных инфекций, до тяжелых состояний с поражением многих органов, но чаще всего проявляющихся пневмонией.
4.7. Поскольку эпидемиологические данные и клиническое течение болезни в период вспышек и при спорадической заболеваемости существенно различаются, выделяют следующие клинические формы легионеллеза: острый респираторный легионеллез - лихорадка Понтиак; легионеллезную пневмонию или собственно болезнь легионеров согласно Международной классификации болезней (МКБ-10); спорадический легионеллез и нозокомиальный (внутригоспитальный, внутрибольничный) легионеллез. Легионеллез, ассоциированный с путешествиями (travel-associated legionellosis), может протекать как в форме болезни легионеров, так и в виде лихорадки Понтиак.
4.8. Распознавание болезни весьма затруднительно, так как в клинической картине отсутствуют патогномоничные симптомы. Вместе с тем подозрение на легионеллезную этиологию инфекции возникает при выявлении клинической симптоматики при наличии следующих факторов риска:
- теплое время года;
- возраст старше 40 лет;
- мужской пол;
- путешествие (отдых с выездом) внутри страны или за рубеж, совпадающее со сроком инкубационного периода (от 2 до 10 дней до начала заболевания);
- наличие вредных привычек (курение, алкоголь);
- наличие сопутствующих заболеваний, в первую очередь - диабет, сердечно-сосудистые заболевания, заболевания, сопровождаемые курсом гормональной или (и) интенсивной иммуносупрессивной терапии.
4.9. К группам риска при нозокомиальном легионеллезе относятся пациенты:
- старше 25 лет;
- в отделениях трансплантации органов, онкологии, реанимации, хирургии; при этом возможны внелегочные проявления легионеллезной инфекции на фоне интенсивной иммуносупрессивной терапии: синуситы, панкреатиты, перитониты, пиелонефриты, инфекция ран, особенно в области головы и шеи;
- больные диабетом, сердечно-сосудистыми заболеваниями, легочной недостаточностью;
- больные, лечение которых сопровождается интубацией и вентиляцией легких.
V. Лабораторная диагностика
5.1. В связи со сходством клинических проявлений и симптоматики легионеллезной и пневмококковой пневмонии быстрая и эффективная лабораторная диагностика приобретает решающее значение для выбора тактики этиотропной терапии больных и проведения противоэпидемических мероприятий в очаге.
5.2. Во Всемирной организации здравоохранения (ВОЗ) в качестве диагностических критериев приняты стандарты, в соответствии с которыми диагноз легионеллеза в случае острой инфекции нижних дыхательных путей (клинически и рентгенологически подтвержденной) считается установленным:
5.2.1. при выделении культуры легионелл из отделяемого респираторного тракта или легочной ткани;
5.2.2. при 4-кратном или более нарастании титра специфических антител к Legionella pneumophila серогруппы 1 в реакции непрямой иммунофлюоресценции;
5.2.3. при определении растворимого антигена Legionella pneumophila серогруппы 1 в моче иммуноферментным или иммунохроматографическим методом.
5.3. При отсутствии сыворотки крови, взятой в ранние сроки болезни, выявление достоверно высокого уровня антител к Legionella pneumophila серогруппы 1 (1:128 и выше) в одиночной сыворотке методом непрямой иммунофлюоресценции позволяет считать диагноз легионеллеза предположительно установленным. Аналогичным образом интерпретируются результаты, полученные на основании выявления возбудителя или его ДНК в респираторном секрете или легочной ткани с помощью прямой иммунофлюоресценции или полимеразной цепной реакции (ПЦР).
Пункты 5.2.3 и 5.3 стандартов лабораторной диагностики в настоящее время распространяется только на антитела и антиген, определяемые для Legionella pneumophila серогруппы 1. Для других серогрупп Legionella pneumophila результаты, получаемые по определению антител или выявлению антигена в моче, позволяют установить лишь предполагаемый диагноз.
5.4. Выделение культуры возбудителя остается единственным методом стандартов, устанавливающим окончательный диагноз в случае инфекции, вызываемой другими серогруппами Legionella pneumophila или видами Legionella spp. В то же время следует отметить, что более 80% спорадических и групповых случаев легионеллеза вызваны штаммами Legionella pneumophila серогруппы 1, а при эпидемических вспышках внебольничных пневмоний этиологическое значение штаммов L.pneumophila серогруппы 1 подтверждено в 96% случаев.
5.5. Основным методом стандартов, позволяющим осуществлять в настоящее время своевременную диагностику и мониторинг легионеллезной инфекции, является определение легионеллезного антигена в моче иммунохроматографическим или иммуноферементным методом. Метод позволяет окончательно подтвердить диагноз в течение 1-3 часов.
5.6. Бактериологический метод занимает не менее 4-5 суток, причем требуются инвазивные процедуры по получению материала бронхоскопии, биопсии, так как из мокроты, особенно после начала этиотропной терапии, возбудителя удается выделить далеко не всегда.
5.7. Выявление диагностического нарастания титров антител в реакции непрямой иммунофлюоресценции возможно лишь на 3-й неделе заболевания, когда проведен курс антибиотикотерапии и исход заболевания обычно ясен.
5.8. Внутрибольничный легионеллез может быть вызван не только возбудителем болезни легионеров - Legionella pneumophila, но и другими оппортунистическими видами легионелл, прежде всего Legionella micdadei, Legionella bozemanii, Legionella dumoffi, Legionella longbeachae, поэтому при данной форме заболевания основным методом диагностики становится бактериологический метод, поскольку метод определения антигена в моче стандартизован только для Legionella pneumophila серогруппы 1. Для внутрибольничного легионеллеза, помимо типичной клинической симптоматики, характерны внелегочные проявления, в связи с чем возбудитель может быть выделен не только из отделяемого респираторного тракта, но и из крови.
VI. Регистрация случаев легионеллеза
6.1. Больные с подтвержденным диагнозом легионеллезной инфекции не представляют опасности для окружающих и могут быть госпитализированы в обычный терапевтический, инфекционный или пульмонологический стационар.
6.2. О каждом случае заболевания легионеллезной инфекцией врачи всех специальностей независимо от ведомственной принадлежности и форм собственности в течение 12 часов посылают экстренное извещение по установленной форме в территориальный орган, осуществляющий государственный санитарно-эпидемиологический надзор, по месту выявления заболевания, указав диагноз и результаты лабораторного исследования, на основании которых диагноз установлен.
6.3. В каждом подтвержденном лабораторно случае легионеллеза проводится эпидемиологическое расследование с обязательным бактериологическим обследованием потенциально опасного объекта и организацией санитарно-противоэпидемических (профилактических) мероприятий.
6.4. При выявлении подтвержденного лабораторно случая легионеллеза, связанного с путешествием или с пребыванием в стационаре, или двух и более подтвержденных лабораторно случаев легионеллеза, связанных с одним источником, территориальный орган, осуществляющий государственный санитарно-эпидемиологический надзор, в течение 24 часов направляет экстренное донесение в адрес Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека и в адрес Центра по легионеллезу, сотрудничающего с ВОЗ (123093, г.Москва, ул.Гамалеи, 18, НИИЭМ им.Гамалеи РАМН).
VII. Противоэпидемические мероприятия
7.1. Подозрение на эпидемическую вспышку легионеллезной этиологии возникает при выявлении в очаге двух и более случаев инфекции, подтвержденных клинически, рентгенологически и хотя бы одним из микробиологических методов, входящих в стандарты лабораторной диагностики легионеллеза.
7.2. Основанием для выявления объекта - причины эпидемической вспышки легионеллеза считается выделение культуры возбудителя и подтверждение роли выделенного штамма в этиологии вспышки иммунологическими и молекулярно-генетическими методами.
7.3. Работа специалистов по локализации вспышки начинается с эпидемиологического обследования очага.
7.4. По результатам эпидемиологического обследования очага составляется комплексный план по локализации и ликвидации вспышки легионеллеза, согласованный с руководителем учреждения, где регистрируются случаи заболеваний, ответственными лицами органов исполнительной власти на местах, управлений здравоохранением, инженерно-технических служб.
7.5. За лицами, подвергшимися риску заражения, устанавливается медицинское наблюдение сроком на 10 суток с момента последнего контакта с предполагаемым источником.
7.6. Проводится активное выявление больных методом поквартирных обходов, организаций медосмотров на предприятиях, быстрого реагирования на вызов неотложной помощи. В этих целях организуется взаимодействие с органами исполнительной власти на местах, учреждениями здравоохранения, станциями скорой и неотложной помощи, инженерно-техническими службами.
7.7. По результатам эпидемиологического обследования очага в случае прогнозов массового поступления больных проводится подготовка лечебно-профилактических учреждений к дополнительному развертыванию коек для больных, организация провизорного отделения - для наблюдения и обследования лиц, подозрительных на заболевание.
7.8. Совместно с органами исполнительной власти на местах учреждениями здравоохранения определяется потребность во врачебных бригадах, привлечении специалистов клинического и профилактического уровня, в диагностических, лечебных и дезинфицирующих препаратах, средствах по уходу за больными.
7.9. Принимаются меры по прекращению реализации путей передачи инфекции: приостановление эксплуатации объектов, установок, оборудования (отключение подачи воды, остановка технических устройств, приостановление работ), рассматриваемых в качестве источника инфекции на основании результатов эпидемиологического обследования очага, организация их очистки и дезинфекции.
7.10. Дезинфекционные мероприятия по очистке и обеззараживанию потенциально опасных водных объектов в случае их неудовлетворительного санитарно-гигиенического состояния начинают, не дожидаясь результатов бактериологического исследования, которое занимает до 2 недель. При выявлении новых случаев, подозрительных на легионеллез, в очаге инфекции проводится дезинфекция всех потенциально опасных водных систем или прекращается их эксплуатация до завершения бактериологических исследований. При выявлении объекта - источника распространения инфекции временно прекращается его эксплуатация и проводятся дезинфекционные мероприятия. По завершении дезинфекционных мероприятий полная элиминация легионелл должна быть подтверждена отрицательными результатами бактериологических высевов. В течение года после прекращения случаев заболевания на объекте регулярно проводят контрольные дезинфекционные мероприятия и бактериологические исследования.
7.11. Проводится активная разъяснительная работа среди населения по вопросам клиники и профилактики легионеллеза с выпуском листовок, памяток, привлечением средств массовой информации.
7.12. После локализации вспышки легионеллеза (отсутствие случаев заболеваний в течение 10 дней с момента заболевания последнего больного) за очагом устанавливается наблюдение сроком на один год. В течение этого времени на объекте, послужившем причиной вспышки, регулярно проводят контрольные дезинфекционные мероприятия и бактериологические исследования. За пострадавшими в очаге лицами устанавливается медицинское наблюдение сроком на один год после выписки из стационара с ежемесячными осмотрами врачом-терапевтом и проведением необходимых лабораторных исследований. По истечении этого времени проводится окончательный анализ по исходам заболеваний с учетом инвалидности и смертности.
7.13. Основные направления деятельности, по которым проводится оценка эффективности мероприятий при легионеллезе:
- анализ данных по контролю за проведением и качеством дезинфекции, определение наличия биопленок и легионелл после обработки и в течение года после ликвидации очага;
- мониторинг заболеваемости внебольничными пневмониями в пределах границ ликвидированного эпидемического очага;
- экономическая и практическая целесообразность организационных решений.
VIII. Профилактические мероприятия
8.1. Органы, осуществляющие государственный санитарно-эпидемиологический надзор, проводят контроль за соблюдением требований санитарного законодательства, направленный на предупреждение контаминации легионеллами до эпидемически значимых концентраций потенциально опасных водных объектов, недопущение возникновения случаев легионеллеза среди людей и формирования эпидемических очагов.
8.2. В территориальных органах, осуществляющих государственный санитарно-эпидемиологический надзор, должен быть перечень водных систем, потенциально опасных в отношении распространения легионеллезной инфекции и требующих периодического мониторинга.
8.3. Основа профилактики легионеллеза на потенциально опасных объектах общественного пользования заключается в соблюдении соответствующих инструкций, режимов и требований нормативно-технической документации при эксплуатации данных объектов.
8.4. Возбудитель легионеллеза является широко распространенным водным микроорганизмом, присутствующим в большинстве пресных водоемов в некультивируемом состоянии. Низкие концентрации легионелл в природных водоемах не превышают 10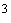 КОЕ на литр и не представляют опасности для человека.
КОЕ на литр и не представляют опасности для человека.
8.5. Природные водоемы не являются объектами профилактического исследования воды на наличие возбудителя легионеллеза.
8.6. В системах водоснабжения, кондиционирования и увлажнения воздуха, других системах, связанных с циркуляцией теплой воды в диапазоне от 20° до 50°С, концентрация возбудителя резко возрастает за счет образования биопленок на поверхности оборудования, что является ключевым фактором накопления потенциально опасных концентраций легионелл. Периодический количественный мониторинг потенциально опасных водных объектов и систем является необходимым условием эффективной профилактики легионеллеза.
8.7. К водным системам, потенциально опасным в отношении распространения легионеллезной инфекции и требующим периодического исследования на наличие возбудителя легионеллеза, относятся:
8.7.1. системы охлаждения воды промышленных предприятий (градирни и испарительные конденсаторы).
Наличие в данных системах большого количества циркулирующей теплой воды в сочетании с образованием водного аэрозоля, способного распространяться в радиусе до нескольких километров, позволяет отнести данные объекты к числу потенциально опасных в отношении возникновения легионеллезной инфекции. Микробиологическое исследование на наличие возбудителя легионеллеза данных систем необходимо осуществлять ежеквартально. При выявлении возбудителя в концентрации, превышающей допустимые значения, необходимо проведение дополнительных профилактических мероприятий;
8.7.2. централизованные системы кондиционирования и увлажнения воздуха, используемые для создания микроклимата в общественных зданиях, торговых центрах, ресторанах, клубах, учреждениях, гостиницах, на пассажирских судах.
Избыточное тепло, образующееся при охлаждении воздуха, отводится через конденсатор, охлаждаемый водой, поступающей из градирни или другого водоисточника. В теплой воде охладительного контура создаются благоприятные условия для формирования биопленок легионелл. Микробиологическое исследование данных систем на наличие легионелл необходимо осуществлять не реже 2 раз в год (кондиционирующие установки небольшой мощности без увлажения воздуха и сплит-системы не опасны и контролю на легионеллы не подлежат). Точкой отбора проб является контур централизованного кондиционера;
8.7.3. бассейны, аквапарки, джакузи общественного пользования (в том числе в ЛПО).
Особенно опасны в отношении легионеллезной инфекции джакузи общественного пользования в гостиницах, спортивных и оздоровительных центрах, саунах. После каждого посетителя смена воды в них не производится, над поверхностью воды постоянно разбрызгивается водный аэрозоль с температурой более 30°С, но менее 50°С, что создает благоприятные возможности для колонизации объекта легионеллами. Микробиологическое исследование данных систем на наличие легионелл необходимо проводить ежеквартально. На исследование отбирается вода после фильтра;
8.7.4. системы горячего и холодного водоснабжения.
Данные системы могут быть контаминированы легионеллами в диапазоне температур от 25° до 60°С. При наличии застойных зон, участков трубы с низкой скоростью потока воды в накопительных баках или резервуарах воды при данной температуре вероятно образование биопленок, содержащих высокую концентрацию легионелл. При температуре горячей воды выше 60°С планктонные формы легионелл погибают, но в составе ранее сформировавшихся биопленок в ассоциациях с другими микроорганизмами и водорослями могут сохранять жизнеспособность и при более высоких температурах. При снижении температуры в системе горячего водоснабжения до температуры менее 50°С условия для размножения легионелл наиболее благоприятны. Микробиологическое исследование данных систем на наличие легионелл необходимо осуществлять не реже 2 раз в год. Отбор проб воды рекомендуется проводить в аккумуляторном баке котельной, выходе воды в распределительную сеть - в системе горячего водоснабжения, на входе в учреждение и в резервуаре-хранилище - в системе холодного водоснабжения.
8.8. Микробиологическое исследование на наличие легионелл в водных системах, визуальное выявление микробного загрязнения участков и поверхностей (биопленок) также является необходимым условием безопасной эксплуатации данных объектов. Количественное микробиологическое исследование в отношении контаминации легионеллами осуществляется в соответствии с требованиями нормативных методических документов и проводится в рамках производственного контроля.
8.9. Профилактические мероприятия включают:
- общую очистку и промывку системы;
- физическую и (или) химическую дезинфекцию;
- резкое повышение температуры воды в системе до 65°С и выше;
- применение дезинфицирующих средств, обладающих способностью разрушать и предотвращать образование новых микробных биопленок.
8.10. Тактика очистки, промывки и обеззараживания водной системы зависит от условий эксплуатации и материалов конструкции.
8.11. Профилактика внутрибольничного легионеллеза основана на организации строгого контроля за водой, используемой в системе водоснабжения ЛПО, а также оборудования, инструментария и растворов, применяемых при осуществлении интубации, вентиляции легких и других процедур, осуществляемых для пациентов групп риска.
8.12. Для профилактики внутрибольничного легионеллеза необходим постоянный контроль температуры горячей воды на точках выхода и поддержание ее на уровне 65°С и выше. В случае необходимости снижения температуры воды ниже 55°С в отделениях ЛПО, где находятся пациенты групп риска, целесообразно использование дополнительных факторов защиты:
- специальных фильтров, полностью исключающих соприкосновение пациента с легионеллами, которые устанавливаются в душевых и других точках выхода системы водоснабжения;
- в системе водоснабжения использование современных покрытий, исключающих формирование биопленок на их поверхности.
8.13. Система водоснабжения, оборудование и инструментарий лечебно-профилактической организации дополнительно дезинфицируются с помощью препаратов, обладающих способностью разрушать и предотвращать образование новых биопленок.
8.14. Систему водоснабжения ЛПО в случае снижения температуры горячего водоснабжения до 55°С и ниже на точках выхода необходимо ежемесячно контролировать на наличие Legionella pneumophila и Legionella spp. до момента восстановления температурного режима до уровня выше 65°С.
IX. Обследование потенциально опасных водных объектов
9.1. Обследование градирен (водных систем охлаждения) промышленных предприятий и других объектов.
Обследованию подлежат все градирни, используемые в производственном процессе. При обследовании градирен исследуют образцы воды из чаши градирни (не менее 2 образцов объемом 1 литр). В зависимости от конструкции градирни и наличии доступа аналогичное количество образцов воды отбирают из насоса и отстойника градирни. При визуальном обнаружении биопленки на поверхности чаши градирни для исследования берут не менее 2 проб из различных участков поверхности с помощью стерильного скальпеля или шпателя размером 5х5 см. Из биопленки готовят суспензию в 100 мл воды той же градирни, предварительно стерилизованной фильтрацией. Далее образцы исследуют в соответствии с действующими нормативными методическими документами.
Градирни, используемые на непроизводственных объектах, обследуются аналогичным образом. Наряду с количественным определением легионелл в образцах воды градирни для оценки общей микробиологической контаминации объекта определяют общее микробное число (ОМЧ) при 30°С (КОЕ/мл).
9.2. Обследование централизованных систем кондиционирования и увлажнения воздуха, используемых для создания микроклимата в общественных зданиях, торговых центрах, ресторанах, клубах, учреждениях, гостиницах, на пассажирских судах и поездах.
Отбор проб воды осуществляют из контура централизованной системы кондиционирования и увлажнения воздуха (не менее 2 образцов объемом 1 литр). Благоприятные условия для колонизации легионеллами создаются в поддонах или на полу камер орошения, где скапливается конденсат охлаждаемого воздуха. При визуальном обнаружении биопленок берут не менее 2 проб. Далее образцы исследуют в соответствии с действующими нормативными методическими документами.
В случае сезонного использования системы кондиционирования и увлажнения (летний или зимний период) микробиологическое исследование проводится при запуске системы и в конце периода эксплуатации.
9.3. Обследование джакузи в местах общественного пользования (бассейны, сауны, аквапарки, фитнес- и спа-центры, демонстрационные джакузи в торговых и выставочных центрах и другие).
Отбор проб воды осуществляется после фильтра (2 образца объемом 1 литр). Для исследования в зависимости от конструкции системы берут соскобы из насосных устройств, обеспечивающих циркуляцию воды и подачу воздуха. Визуальному осмотру подлежат места возможной колонизации легионеллами и образования биопленки (пластиковые или резиновые коврики и трапы, сливные и дренажные точки). При выявлении биопленок из данных мест также берутся образцы для микробиологического исследования.
В случае длительного перерыва в эксплуатации демонстрационных или декоративных джакузи в торговых, выставочных, офисных центрах при полном или частичном сохранении в них воды необходимо провести микробиологическое исследование до начала эксплуатации.
9.4. Обследование систем водоснабжения.
Микробиологическому исследованию предшествует анализ температуры воды в системе и выявление концевых (наиболее отдаленных от бойлерной), редко используемых участков и "застойных" зон и тупиковых точек системы горячего водоснабжения. При температуры воды выше 70°С в магистрали или бойлерной и 60°С и выше в точках потребления воды микробиологическое исследование проводить нецелесообразно. Также нецелесообразно проводить микробиологическое исследование холодной воды при температуре ниже 20°С. Для исследования берут образцы воды объемом 0,5-1,0 литр и смывы с внутренней поверхности водопроводных кранов, сеток душа, внутренней поверхности труб концевых, редко используемых и "застойных" участков системы горячего водоснабжения. Общее количество проб определяется числом выявленных участков и точек системы, подлежащих исследованию. При отсутствии таковых исследуются вода и смывы в ближайшей и наиболее отдаленных от бойлера точках. Образцы воды берут также на выходе из бойлерной или магистрального водовода в соответствующем диапазоне температур. Микробиологический мониторинг систем водоснабжения в случае благоприятного для размножения легионелл температурного режима проводится не реже 2 раз в год.
9.5. Обследование иных объектов.
В связи с возможностью размножения легионелл и в других водных системах общественного назначения (фонтаны уличные и внутренние, технологические циклы с использованием циркуляции и аэрозолирования воды, аварийные души на производстве, поливальные установки и другие) необходимость и частота их микробиологического мониторинга определяются температурой воды (25-50°С), длительностью циркуляции воды в замкнутом режиме, длительными сроками хранения больших объемов "застойной" воды до начала ее использования, особенно аэрозолирования, обнаружением биопленок.
9.6. Обследование потенциально опасных водных объектов в ЛПО.
Порядок и частота обследований потенциально опасных водных систем в ЛПО (системы водоснабжения, системы кондиционирования и увлажнения воздуха, бассейны-джакузи) определяются в соответствии с пп.9.1-9.4, за исключением отделений ЛПО групп риска, в которых необходимо полностью исключить возможность контакта пациента с контаминированной легионеллами водой (стационары, отделения, где применяется иммуносупрессивная терапия: трансплантология, онкология, хирургия, интенсивная терапия, реанимация, ожоговые отделения, перинатальная и неонатальная патология и другие).
В отделениях групп риска исследования потенциально опасных водных систем осуществляют ежеквартально, а в случае выявления легионелл после проведения профилактических мероприятий - ежемесячно. Дополнительно в отделениях групп риска ЛПО осуществляют контроль на контаминацию легионелл содержащего воду оборудования, инструментария и растворов, применяемых при осуществлении интубации, вентиляции легких, других процедур, осуществляемых для пациентов групп риска; бутилированной воды, используемой пациентами. Аналогичные требования к порядку и частоте обследования потенциально опасных водных систем необходимо соблюдать в учреждениях социального обслуживания граждан пожилого возраста и инвалидов.
X. Средства и методы дезинфекции, применяемые для профилактики легионеллезной инфекции
10.1. В лечебно-профилактических организациях (ЛПО) в период госпитализации больного в палату (бокс) и после его выписки в случае летального исхода заболевания дезинфекция проводится в обычном режиме функционирования стационара.
10.2. В связи с тем, что в ЛПО возможен артифициальный путь распространения инфекции, связанный с лечебными процедурами (вихревыми ваннами, терапией ультразвуковыми дезинтеграторами, интубацией и др.), все изделия медицинского назначения и оборудование, используемые в этих целях, после применения у пациентов подвергают дезинфекции в плановом порядке.
10.3. Для дезинфекции системы водоснабжения, оборудования и изделий медицинского назначения в лечебно-профилактических организациях используют средства, обладающие способностью предотвращать и разрушать образование биопленок.
10.4. Основными методами дезинфекции искусственных водных резервуаров являются термический и химический.
10.4.1. При использовании термического метода осуществляют прогрев воды при температуре не менее 80°С в течение суток. Этот метод применяют при обработке систем отопления, водоснабжения, замкнутых систем циркуляции воды.
10.4.2. При использовании химического метода используют разрешенные к применению хлорсодержащие средства, обеспечивающие концентрацию остаточного хлора на уровне 1-3 мг/л. При необходимости сокращения времени хлорирования концентрацию активного хлора следует увеличить до 20-50 мг/л.
10.4.3. Выбор метода или их сочетания осуществляют в зависимости от типа водного объекта, подлежащего дезинфекции. Замкнутые водные системы необходимо чистить и промывать не реже 2 раз в год. При обнаружении в системах легионелл ежеквартально проводят дезинфекционные мероприятия с последующим обязательным бактериологическим исследованием воды.
10.5. В ЛПО, гостиницах, офисах учреждений, на транспорте (круизные и др. морские и речные суда) обеззараживанию подлежат места возможного распространения и накопления легионелл - искусственные водные резервуары: кондиционеры, увлажнители, душевые установки, плавательные бассейны, ванны для бальнеопроцедур.
10.6. Для обеззараживания промышленных или бытовых водных резервуаров, градирен, прудов-отстойников, систем оборотного водоснабжения рекомендуется следующая схема:
- проведение постоянного хлорирования при концентрации 2-3 мг/л свободного хлора в течение 24-48 часов;
- хлорирование меньшими дозами 0,7-1,0 мг/л по 1 часу в сутки.
10.7. Могут быть использованы дезинфектанты, не содержащие хлора, а также другие рекомендованные и утвержденные в установленном порядке средства и технологии их применения.
XI. Гигиеническое воспитание населения
11.1. Гигиеническое воспитание населения является одним из методов профилактики легионеллеза.
11.2. Гигиеническое воспитание населения включает в себя: представление населению подробной информации о легионеллезе, основных симптомах заболевания и мерах профилактики с использованием средств массовой информации, листовок, плакатов, бюллетеней, проведение индивидуальной беседы с пациентом и другие средства.
Приложения к СП 3.1.2.2626-10
Нормативные ссылки
2. Основы законодательства Российской Федерации об охране здоровья граждан от 22.06.93 N 5487-1*.
________________
* Вероятно, ошибка оригинала. Следует читать "от 22.07.93 N 5487-1". - Примечание изготовителя базы данных.
3. Положение о государственном санитарно-эпидемиологическом нормировании, утвержденное постановлением Правительства Российской Федерации от 24 июля 2000 года N 554.
7. Legionella and the prevention of Legionellosis, World Health Organization 2007.
Приложение 1*
(справочное)
________________
* На государственную регистрацию в Минюст России не представлялось. - Примечание изготовителя базы данных.
Основные группы дезинфицирующих препаратов и методов, используемых для предотвращения контаминации легионеллами и обеззараживания потенциально опасных водных систем
1. Различные соединения хлора при концентрации остаточного активного хлора 0,5-1,0 мг/л (гипохлорит натрия, диоксид хлора, монохлорамин и другие соединения).
2. Двухкомпонентные препараты на основе перекиси водорода и серебра.
3. Препараты на основе поверхностно-активных веществ (полигуанидин, четвертичное аммониевое соединение).
4. Электролитическая ионизация воды ионами серебра и меди.
5. Применение специальных защитных фильтров на точках выхода системы водоснабжения (при внутрибольничном легионеллезе).
6. При возникновении микробной контаминации сети в результате разгерметизации и локальных аварий на отдельных ее участках, проводятся технические мероприятия по замене сетей, гиперхлорирование сетей (дозами хлора до 50 мг/л при экспозиции 3 ч) с последующей их промывкой и проведением бактериологического анализа.
В целях повышения эффективности дезинфекционных мероприятий рекомендуется комплексное применение перечисленных групп препаратов и методов в зависимости от конкретной эпидемической ситуации.
Приложение 2*
(справочное)
________________
* На государственную регистрацию в Минюст России не представлялось. - Примечание изготовителя базы данных.
Концентрации Legionella pneumophila в потенциально опасных водных объектах, превышение которых представляет эпидемическую опасность
|
1. В системе охлаждения промышленных предприятий и кондиционирования воздуха (cooling towers) в зданиях общественного назначения |
- |
10 |
|
2. В системах водоснабжения |
- |
10 |
|
3. В джакузи массового назначения |
- |
10 КОЕ/л |
|
4. В системах горячего водоснабжения ЛПУ в отделениях групп риска (трансплантации, онкологии, хирургии реанимации, интенсивной терапии и т.д.) и учреждений социального обслуживания граждан пожилого возраста и инвалидов* |
- |
0 |
________________
* Для контингентов групп риска, перечисленных в п.4, необходимо полностью исключить возможность контакта с водой, содержащей не только Legionella pneumophila, но и Legionella spp.
Приложение 3*
(справочное)
________________
* На государственную регистрацию в Минюст России не представлялось. - Примечание изготовителя базы данных.
Динамическое наблюдение за лицами, перенесшими пневмонию легионеллезной природы
Лица, перенесшие пневмонию легионеллезной природы, находятся на динамическом врачебном наблюдении в течение 12 месяцев с момента выписки из стационара.
1. В течение 1-го месяца после выписки из стационара:
- осмотр врача-терапевта 1 раз в 10 дней;
- ЭКГ через 10 дней после выписки;
- рентгенологическое исследование органов грудной клетки в 2-х проекциях через 20 дней после выписки;
- при наличии изменений в лабораторных показателях, указанных в выписке из стационара (клинические и биохимические показатели крови и мочи), - назначение повторных исследований каждые 10 дней. При наличии сохраняющихся патологических изменений - консультации соответствующих специалистов.
2. Через 1 месяц при наличии изменений на рентгенограмме органов грудной клетки при предыдущем исследовании - повторное рентгенологическое исследование органов грудной клетки в 2-х проекциях и консультация пульмонолога или фтизиатра.
3. Через 3, 6 и 12 месяцев осмотр терапевта. Лабораторные исследования и рентгенологическое обследование органов грудной клетки при наличии патологических изменений в предыдущих исследованиях. Консультация пульмонолога или фтизиатра.
Профилактика легионеллеза.
Санитарно-эпидемиологические правила
СП 3.1.2.2626-10. Издание официальное.
М., 2010 (приложения)
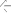
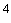 КОЕ/л
КОЕ/л